Planification familiale après avortement : Une composante essentielle des soins après avortement
Pratique à haut impact:
Offrir de manière proactive des conseils et des services de contraception volontaire au même moment et au même endroit où les femmes reçoivent des soins après avortement dans les établissements de soins.
Crédit photo : FNUAP
Contexte
Les soins après avortement (SAA), qui comprennent le traitement des complications liées à une fausse couche ou à un avortement provoqué, constituent un moment opportun pour conseiller et proposer aux patientes une contraception volontaire. Même si une femme souhaite tomber enceinte à nouveau dans un bref délai, elle devrait probablement attendre six mois pour réduire les risques de faible poids à la naissance, de naissance prématurée et d’anémie maternelle.1* Tous les modèles de SAA comprennent deux services essentiels : (1) le traitement des complications d’urgence, et (2) les conseils en matière de planification familiale volontaire, y compris la fourniture de contraceptifs.3 Les études de recherche et les données issues de la mise en œuvre des programmes montrent systématiquement que lorsque les patientes reçoivent des conseils et se voient offrir des contraceptifs dans le cadre des soins après avortement, la plupart d’entre elles choisissent de quitter la structure sanitaire avec une méthode de planification familiale efficace (voir figure 1).4
Malgré ces preuves et des décennies d’investissements pour améliorer les programmes de SAA, les systèmes de soins de santé laissent toujours à désirer. Au Bangladesh, seuls 18 % de toutes les structures qui fournissent des SAA proposent systématiquement des méthodes de contraception aux patientes.5 De même, seuls 6 % des patientes en Géorgie, 17 % en Tanzanie et 26 % au Pakistan reçoivent la méthode de contraception de leur choix dans le cadre des SAA.6-8 En outre, des études menées au Kenya et au Népal montrent que même lorsque les services sont en place, le choix de la méthode peut être limité.9,10 Au Kenya, 9 patientes sur 10 ayant subi un avortement ont quitté la structure sanitaire avec une méthode, mais la grande majorité est repartie avec des préservatifs masculins en raison du choix limité en matière de contraception.9 L’étude a également révélé des lacunes importantes dans les informations fournies aux patientes, comme la manière d’utiliser correctement la méthode et les informations de suivi. Au Brésil, seul un tiers des patientes ayant subi un avortement ont déclaré avoir reçu des conseils en matière de contraception et moins d’une sur dix a quitté la structure avec une méthode contraceptive.
La planification familiale après avortement est l’une des pratiques à haut impact dans la planification familiale (PHIs) identifiées par un groupe technique consultatif constitué d’experts internationaux. Lorsqu’elles seront étendues et institutionnalisées, les PHIs maximiseront les investissements dans une stratégie globale de planification familiale.12 Pour plus d’informations sur les autres PHIs, cliquez sur le lien suivant : http://fphighimpactpractices.org/fr/overview/.
1 Une revue systématique et une méta-analyse suggèrent qu’un intervalle de moins de six mois après une fausse couche n’est pas associé à des résultats négatifs. 2 La méta-analyse a porté principalement sur des études dans les pays développés.
« Si la femme que nous traitons pour des complications après avortement se trouve devant nous parce qu’elle n’a pas pu obtenir de contraception, nous avons échoué. Si elle s’en va sans planification familiale, nous avons échoué deux fois. »
- Verme, 1994
Théorie du changement en matière de planification familiale après avortement
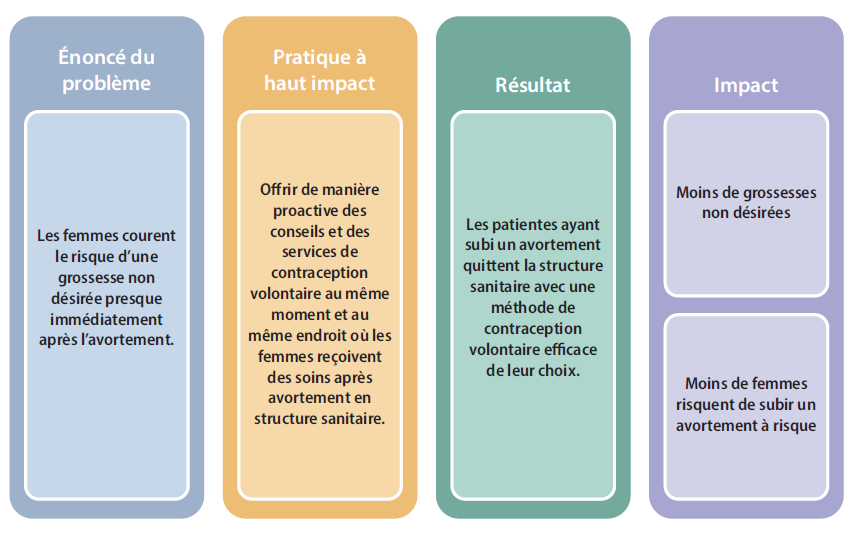
Contexte : Un grand nombre de femmes recherchent des soins pour des services liés à l’avortement ou à une fausse couche.
Il est recommandé que les programmes mettant en œuvre la planification familiale après avortement comprennent les indicateurs suivants :
- Pourcentage de patientes de soins après avortement qui ont reçu des conseils sur la planification familiale (désagrégé par groupe d’âge, <20 ans vs. ≥20 ans)
- Pourcentage de patientes de soins après avortement qui quittent la structure sanitaire avec un contraceptif moderne (désagrégé par type de méthode et groupe d’âge, <20 ans vs. ≥20 ans).
Quels sont les défis que la planification familiale après avortement peut aider les pays à relever ?
La planification familiale après avortement peut permettre d’atteindre un grand nombre de femmes et de filles qui ont besoin de conseils et de services en matière de contraception. Les avortements provoqués et spontanés (fausses couches) sont courants. Ensemble, ils représentent environ un quart de toutes les grossesses dans le monde.13 Le nombre d’avortements provoqués est en augmentation dans le monde entier, passant de 50,2 millions entre 1990 et 1994 à 55,9 millions entre 2010 et 2014. Près de la moitié de ces avortements sont considérés comme à risque, et la majorité d’entre eux ont lieu dans les pays en développement.14,15 En outre, alors que les avortements provoqués ont diminué de 44 % dans les pays développés (passant de 11,8 millions à 6,6 millions), ils ont augmenté de 28 % dans les pays en développement (passant de 38,4 millions à 49,3 millions).15
La planification familiale après avortement peut aider les patientes à réaliser leurs intentions en matière de procréation et est susceptible d’entraîner des économies pour les femmes, les familles et le système de santé. Les individus et les systèmes de santé supportent des coûts importants pour le traitement des complications liées aux avortements à risque. Dans de nombreux pays africains, une forte proportion (15 à 30 %) des hospitalisations en gynécologie sont dues à des complications liées à un avortement provoqué dans des conditions dangereuses.16 Le traitement des complications liées à l’avortement peut absorber près de la moitié des budgets consacrés à l’obstétrique et à la gynécologie.16 Les coûts pourraient connaître une réduction en investissant dans l’amélioration de l’accès à des services de planification familiale de qualité et dans une sensibilisation accrue à la fécondité. Les avortements répétés sont courants 17,18 et indiquent que le système de santé n’a pas réussi à faciliter l’accès à des contraceptifs efficaces et à l’information lorsque les SAA ont été présentés pour la première fois à la femme. Une étude portant sur plusieurs pays a révélé qu’en moyenne, près de 20 % des patientes ayant subi un avortement ont déclaré avoir déjà subi un avortement provoqué.19 En outre, plus de la moitié des patientes ayant subi un avortement ont exprimé un intérêt pour l’utilisation de la contraception, mais seulement un quart environ (27 %) ont quitté la structure sanitaire avec une méthode de contraception. La fourniture d’une contraception volontaire aux femmes qui souhaitent retarder ou limiter leur grossesse ne coûterait qu’une fraction de la dépense moyenne pour les SAA : une année de services et de fournitures de contraception moderne coûte, en moyenne, de 3 à 12 % du coût du traitement d’une patiente ayant reçu des SAA.20
De nombreuses patientes ayant subi un avortement et de nombreux agents de santé ne savent pas que ce type de patientes courent un risque de grossesse presque immédiatement après l’avortement. Une femme peut à nouveau être féconde dans les deux semaines suivant un avortement ou une fausse couche au premier trimestre, dans les quatre semaines suivant un avortement ou une fausse couche au deuxième trimestre, 1 et, en moyenne, dans les trois semaines suivant un avortement médicamenteux à la mifépristone ou au misoprostol.21 Cependant, une étude transversale a montré que près des deux tiers des femmes ayant reçu des SAA ne savaient pas quand elles seraient fécondes après l’avortement, et ce même groupe n’avait pas l’intention d’utiliser un moyen de contraception bien que les trois quarts d’entre elles aient souhaité reporter leur grossesse.22 Les femmes qui quittent une structure sanitaire sans avoir une compréhension claire des risques liés à leur grossesse ont presque trois fois plus de chances de subir un autre avortement que les femmes qui en ont une connaissance précise.23 Des conseils et des services de planification familiale en temps utile peuvent aider les femmes à prévenir une grossesse non planifiée ultérieure et un éventuel avortement.
Les avortements à risques sont l’une des principales causes de morbidité et de mortalité maternelles dans les pays en développement, et la planification familiale après avortement peut réduire le nombre d’avortements ultérieurs. On estime à 25 millions le nombre d’avortements à risques dans le monde chaque année, 24 et entre 4,7 % et 13,2 % des décès maternels annuels peuvent être attribués à des avortements à risques.25 Environ 7 millions de femmes sont admises dans les hôpitaux chaque année dans les pays en développement à la suite d’un avortement à risque.15 Le coût annuel du traitement des principales complications liées à un avortement à risque est estimé à 553 millions USD.20 L’avortement à risque est la cinquième cause directe de mortalité maternelle liée à la grossesse.25 La prévention des grossesses non désirées, y compris chez les clientes des SAA, est fondamentale pour réduire les conséquences des avortements à risque.
Quelles sont les preuves que la planification familiale après avortement a un haut impact ?
Dans une grande variété de contextes, les données montrent de manière constante que l’acceptation de la contraception est élevée lorsque les femmes se voient offrir des conseils et des services dans le cadre des SAA. Un examen des données des 20 dernières années a conclu que « En général, le recours à la planification familiale après avortement augmente rapidement — et les grossesses non désirées et les avortements à répétition peuvent donc diminuer — lorsqu’une gamme de contraceptifs gratuits, y compris des méthodes à longue durée d’action, est proposée au point de traitement… »4 Ces résultats sont conformes aux revues systématiques antérieures.26 Les taux d’utilisation des contraceptifs dans les études d’intervention à petite échelle se situent entre 25 % et 98 %.27,28 La figure 2 donne des exemples d’utilisation de contraceptifs volontaires dans le cadre de programmes de prestation de services de routine à grande échelle lorsque des services de planification familiale après avortement de haute qualité étaient en place.
La planification familiale après avortement réduit les grossesses non désirées et les avortements ultérieurs. Des études montrent que la prestation de services de planification familiale volontaire dans le cadre des SAA peut accroître l’utilisation des contraceptifs et réduire les avortements ultérieurs. Au Zimbabwe, les patientes ayant subi un avortement qui ont été orientées vers une structure de santé maternelle et infantile proche et qui ont dû payer un montant symbolique pour la contraception étaient trois fois plus susceptibles de connaître une grossesse non planifiée dans les 12 mois suivant un avortement que les patientes ayant subi un avortement à qui l’on a offert des services et des méthodes de planification familiale sur place, dans une salle de soins, gratuitement.33 De même, en Géorgie, les avortements multiples étaient nettement plus fréquents chez les femmes qui n’avaient pas reçu de contraception après avortement sur le site des SAA que chez celles qui en avaient reçu.6
Pourcentage de patientes de soins après avortement quittant la structure sanitaire avec une méthode de contraception moderne dans quelques pays disposant de services de planification familiale après avortement de haute qualité
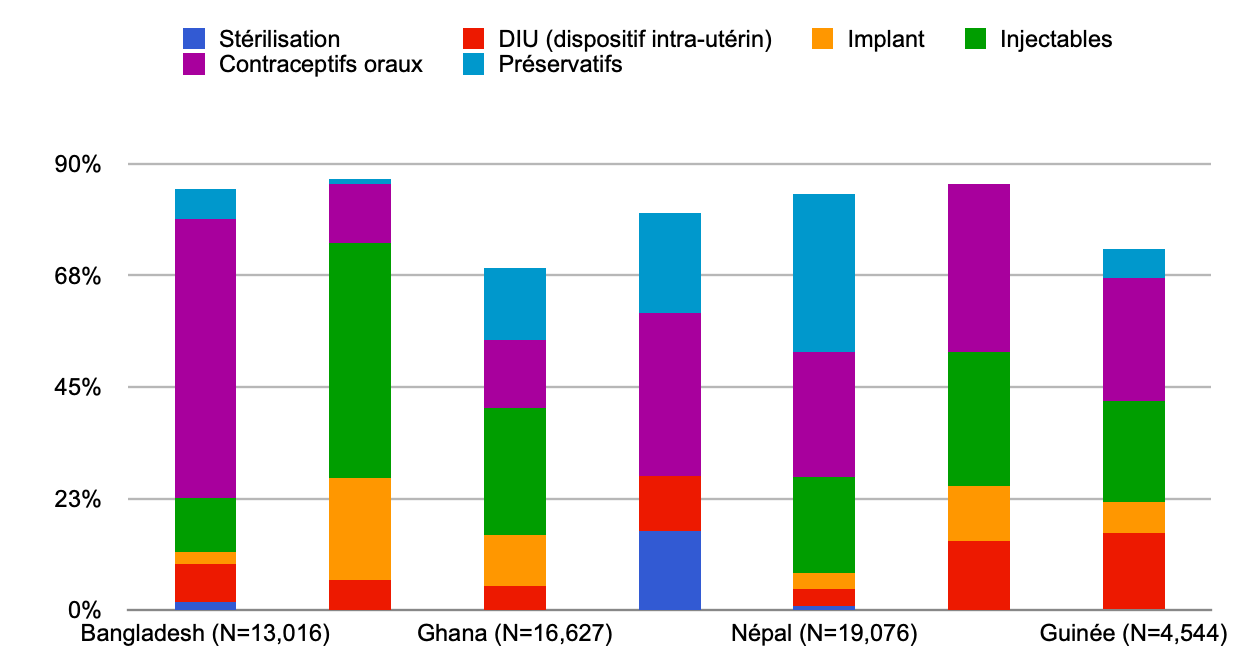
Source de données : Bangladesh, Éthiopie, Ghana et Népal : données collectées de 2011 à 2013 auprès de structures du secteur public (soutenues par des ONG) .29 Inde : données collectées de 2011 à 2014 auprès de structures du secteur public (soutenues par des ONG) .30 Somalie : données collectées de 2013 à 2015 auprès de structures gérées par des ONG dans le Puntland.31 Guinée : données collectées à partir de 2013 auprès de structures du secteur public (soutenues par des ONG) 32
La planification familiale après avortement est évolutive et durable, et l’efficacité des programmes peut augmenter avec le temps. Les programmes présentés dans la figure 2 représentent une mise en œuvre à grande échelle dans un large éventail de contextes. La figure 3 présente des données du Pérou, où les institutions ont renforcé la composante de planification familiale des SAA et ont maintenu ou amélioré ces gains bien après la fin de l’assistance technique.34 Plus précisément, trois ans après la fin de l’assistance technique, plus de 80 % des patientes de soins après avortement ont reçu une méthode avant de quitter la structure, contre un peu moins de 60 % pendant la période d’assistance technique. Des résultats similaires ont été obtenus en Turquie.28
Résultats de la planification familiale après avortement au Pérou avant, pendant et trois ans après l’assistance technique

Source de données : Benson et Huapaya (2002) .34
Comment faire : Conseils pratiques tirés des expériences de mise en œuvre
Fournir des informations et des services aux femmes au même endroit et au même moment où elles reçoivent des SAA au sein de la structure est essentiel dans la mise en œuvre de services de SAA efficaces. En outre, les responsables de la mise en œuvre doivent également tenir compte des éléments suivants dans leurs programmes.
Aborder la stigmatisation et les barrières sociales et communautaires. L’avortement est souvent stigmatisé, en particulier dans les milieux où il est restreint par la loi. Il peut être particulièrement difficile de se faire soigner pour faire face aux complications de l’avortement ou de choisir une méthode de contraception pour les personnes se trouvant dans ces contextes ou pour les personnes dont l’autonomie est limitée parce que le choix d’utiliser une méthode implique que l’avortement a été provoqué.4 La fourniture de conseils en matière de planification familiale et de contraception volontaire à toutes les patientes ayant subi un avortement — tant celles qui cherchent un traitement à la suite d’une fausse couche que celles qui cherchent un traitement pour un avortement provoqué — aide à réduire cette stigmatisation potentielle.
- Impliquer les communautés et les agents de santé communautaires. Au Kenya, la formation des agents de santé communautaires pour sensibiliser la communauté et changer leurs attitudes à l’égard des SAA et pour conseiller les femmes en matière de planification familiale a permis d’augmenter à la fois le nombre de femmes utilisant les services de SAA et le nombre de femmes qui utilisent la contraception. Selon les responsables de la mise en œuvre du programme, la grande majorité des patientes recevant les SAA ont été orientées par les agents de santé communautaires. Une approche clé consiste à engager les communautés dans un dialogue pour définir le besoin de services de SAA, concevoir des services de SAA qui s’inscrivent dans la culture communautaire et développer l’appropriation locale pour garantir un accès équitable aux SAA de qualité.35-37
- Impliquer des réseaux de soutien. De nombreuses femmes souhaitent que leur partenaire, mari ou autre personne de soutien soit présent lors des séances de conseils en matière de SAA.4 Après avoir discuté des préférences de la patiente, il a été démontré que le fait d’inclure les proches dans les conseils et orientations cliniques améliorait le respect des consignes de soins.38
Fournir les SAA dans les établissements de soins primaires et permettre aux infirmières et aux sages-femmes de fournir des soins afin d’élargir l’accès et de réduire les coûts. Plusieurs pays, tels que le Ghana, le Kenya, le Mozambique, le Népal, le Sénégal, la Tanzanie et l’Ouganda, ont démontré que des infirmières et des sages-femmes formées et compétentes peuvent fournir des services de SAA en toute sécurité.39-44 Les politiques de partage des tâches qui élargissent l’éventail des agents de santé pouvant fournir des SAA, y compris la planification familiale, peuvent entraîner des économies pour le système de santé en réduisant la charge de travail dans les établissements de soins tertiaires.45,46 Plusieurs associations internationales de professionnels de la santé ont approuvé cette approche.3 Le partage des tâches peut également permettre aux patientes de réaliser des économies en rendant les services plus pratiques et plus faciles d’accès. Dans des régions éloignées ou mal desservies, les sages-femmes et les infirmières sont plus largement accessibles que les médecins aux femmes. En outre, certaines études ont montré qu’il est plus facile d’établir la planification familiale dans le cadre des services de SAA dans les endroits où les sages-femmes sont responsables de tous les services de santé reproductive.39
Investir dans la qualité. Au Bangladesh, les patientes qui ont évalué les services après avortement qu’elles ont reçus comme étant de qualité moyenne ou élevée étaient plus susceptibles de déclarer avoir utilisé une contraception trois mois plus tard que les patientes qui ont évalué leurs services comme étant de faible qualité.47 Voici quelques-uns des éléments de la qualité des soins :
- Offrir un large éventail de méthodes contraceptives. La fourniture d’un large éventail de méthodes, y compris des méthodes à longue durée d’action, est susceptible d’augmenter l’utilisation de la planification familiale volontaire.4 Au Honduras, après avoir introduit un plus large éventail de méthodes contraceptives, le pourcentage de patientes recevant des SAA qui partent avec une méthode est passé de 13 % à 54 % après 20 mois.48 Au Cambodge, la probabilité qu’une patiente parte avec une méthode de contraception était significativement plus élevée dans les structures offrant plus de quatre méthodes que dans les établissements offrant entre une et trois méthodes (42 % contre 18 %, respectivement) .49
- Encourager et soutenir les prestataires à traiter tous les clients avec respect. Ce soutien comprend souvent, mais sans s’y limiter, la formation des prestataires et la clarification des valeurs afin de lutter contre les préjugés des prestataires. La formation devrait être renforcée par une supervision de soutien, des descriptions de poste, des directives et politiques opérationnelles et d’autres types de soutien institutionnel.
- Relier les clients aux ressources pour un soutien continu. Après avoir initié une méthode contraceptive, fournir aux clients des informations sur les endroits où ils peuvent accéder à un soutien continu et se réapprovisionner, si nécessaire. Offrir aux clients des instructions écrites sur la manière d’utiliser leur méthode préférée pour référence ultérieure. Les technologies numériques, les lignes d’assistance téléphonique et les agents de santé communautaires peuvent fournir des moyens supplémentaires pour soutenir les clients. Tout en offrant un soutien de suivi, les agents de santé devraient être sensibles aux préférences des clients et respectueux de leur vie privée. La fourniture de conseils en matière de planification familiale lors des visites de suivi est également un facteur important pour réduire les avortements ultérieurs.33,50
Répondre aux besoins des patientes de SAA confrontées à la violence basée sur le genre. De nombreuses études mettent en évidence la relation entre la violence basée sur le genre et le risque accru d’avortement spontané et/ou la probabilité accrue de recourir à l’avortement provoqué.51-56 Pour répondre à ces besoins particuliers dans le cadre des services de SAA, il faut former les prestataires de soins de santé sur la manière d’identifier les survivants de la violence exercée par un partenaire intime et de la violence sexuelle et de répondre à leurs besoins, en plus de leur fournir les soins cliniques nécessaires.32,57
Rendre la contraception gratuite ou l’associer au coût du traitement après avortement. Au Burkina Faso, le coût de la contraception après avortement est un obstacle important pour de nombreuses patientes des SAA.58 Pour les adolescentes et autres femmes vulnérables, les coûts contribuent à retarder la demande de SAA et à limiter l’accès à la planification familiale avant la sortie de la structure sanitaire. Au Sénégal, la gestion des paiements des clients entraîne souvent des processus lourds, qui constituent un obstacle à l’accès.59 En Tanzanie, où les SAA et les services de planification familiale sont censés être gratuits, le coût total moyen déboursé par les patientes des SAA était supérieur à 20 USD (y compris le transport et le traitement des complications, mais sans frais de contraception) .60 En Russie, le coût d’un avortement est sensiblement inférieur au coût de l’utilisation de pilules ou de préservatifs pendant un an.50 La gratuité de la contraception, les dérogations pour les clients pauvres et vulnérables et les systèmes de paiement simplifiés sont susceptibles de renforcer l’accès équitable à la contraception pour les patients des SAA.
Assurer un accès équitable à la contraception après avortement, sans tenir compte de :
- L’âge de la patiente. Au Kenya, les jeunes patientes de 15 à 24 ans reçues pour des SAA étaient moins susceptibles de recevoir une méthode de contraception que les patientes adultes (35 % contre 48 %, respectivement), et 49 % des jeunes ont déclaré ne pas utiliser de contraception en raison de préoccupations en lien avec l’infertilité, d’effets secondaires ou d’un manque de connaissances, contre 22 % des adultes.61 Une formation spécialisée sur les SAA adaptés aux jeunes a été associée à une augmentation durable de l’utilisation volontaire de la contraception chez les jeunes femmes en Éthiopie par rapport à la formation standard.62 Plusieurs pays, dont l’Angola, l’Éthiopie, le Ghana, le Kenya, le Mozambique, le Nigeria, la Tanzanie et l’Ouganda, ont évalué la qualité des SAA pour les jeunes patientes, et des outils d’évaluation sont disponibles.63
- Contextes locaux. Dans les contextes humanitaires, les femmes et les filles risquent d’être exposées à un risque accru de grossesse non désirée et d’avortement à risque. En outre, elles peuvent ne pas être en mesure de continuer à utiliser leur méthode contraceptive car elle a été perdue pendant le déplacement. Les femmes, les filles et les couples peuvent ne pas souhaiter enfanter pendant une situation de crise et préfèrent attendre que la sécurité revienne, que les moyens de subsistance soient assurés et que leur situation se stabilise.64 Des recherches ont montré qu’environ une femme sur cinq dans des contextes humanitaires complexes a subi des violences sexuelles, ce qui est probablement une sous-estimation.65 Au Puntland, en Somalie, une zone de conflit chronique, une ONG a mis en œuvre un ensemble d’interventions comprenant la formation des prestataires axée sur les compétences, l’engagement communautaire, y compris avec les chefs religieux, l’utilisation régulière des données pour la prise de décision et le renforcement de la chaîne d’approvisionnement médical. 98 % des patientes des SAA ont reçu des conseils sur la contraception, dont 88 % ont accepté une méthode de contraception avant de quitter la structure, ce qui démontre que des services complets de SAA peuvent être mis en œuvre avec succès dans des contextes politiquement instables et culturellement conservateurs.31
- Le type de procédure d’évacuation reçue. Tous les contraceptifs, à quelques exceptions près, peuvent être offerts après une évacuation chirurgicale ou médicale pour le traitement des complications (voir l’encadré 1). La plupart pourront être initiés le jour du traitement. Cependant, la planification familiale après avortement peut être plus ou moins fréquemment offerte aux femmes en fonction de la procédure d’évacuation qu’elles ont reçue.4,66 Les services de planification familiale devraient être offerts sur place à toutes les patientes ayant subi un avortement, quelle que soit la procédure d’évacuation, en tant que partie intégrante des SAA.67
Encadré 1. Méthodes contraceptives pour les soins après avortement
Peut commencer immédiatement :
- Méthodes hormonales : implants, injectables mensuels, injectables, pilules contraceptives orales combinées, pilules à progestatif seul, injectables à progestatif seul, timbre combiné, pilules contraceptives d’urgence.
- Méthodes de barrière : préservatifs masculins ou féminins.
- Dispositifs intra-utérins (DIU) : contenant du cuivre ou libérant du lévonorgestrel. Ils peuvent être fournis immédiatement après le traitement d’urgence des complications s’il n’y a pas d’infection — ou lorsque l’infection est exclue et résolue, et que toute blessure est guérie. Toutefois, la pose d’un DIU après le traitement médical de complications urgentes exige que la patiente revienne pour une visite de suivi afin de s’assurer du succès de la procédure d’avortement.
- Diaphragmes, cape cervicale et anneau vaginal combiné : peuvent être proposés une fois que la blessure est exclue ou que toute blessure au niveau des voies génitales est guérie.
- Méthodes permanentes : ligature des trompes ou vasectomie (pour son partenaire). Les méthodes permanentes peuvent être proposées après que la patiente a eu le temps de se reposer et de se remettre d’une sédation, et qu’elle n’est ni stressée ni souffrante. Conseillez-la soigneusement et veillez à mentionner les méthodes réversibles disponibles.
Retarder l’utilisation :
- Méthodes de sensibilisation à la fertilité : Méthode des jours standard ou méthode des deux jours. Il est recommandé aux femmes de commencer ces méthodes après le retour de leur cycle menstruel régulier.
Outils et Ressources
Outils et Ressources
Le cours en ligne sur les soins après avortement (publié en mai 2018) donne un aperçu des soins après avortement, y compris leur définition, leurs objectifs, leur justification, les meilleures pratiques en matière de programmation, les indicateurs de suivi et d’évaluation, ainsi qu’une solide base de données probantes, notamment des approches fondées sur des données probantes pour renforcer la planification familiale après avortement. Disponible en anglais à partir du site https://www.globalhealthlearning.org/course/postabortion-care-pac.
Le site de ressources sur les soins après avortement est une source unique d’instruments de base pour aider les décideurs politiques, les responsables de programmes, le personnel clinique et les bailleurs de fonds à concevoir, mettre en œuvre et évaluer les programmes. Disponible en anglais et français du site http://www.postabortioncare.org/.
Planification familiale : un manuel pour prestataires du monde entier (édition de 2018) comprend une section sur la planification familiale dans les soins après avortement. Les utilisateurs peuvent télécharger des fichiers imprimables ou commander une copie du manuel à l’adresse http://www.fphandbook.org/order-form.
Pour plus d’informations sur les pratiques à haut impact dans la planification familiale (PHIs), veuillez contacter l’équipe PHI à l’adresse [email protected].
Références
- World Health Organization, Department of Reproductive Health and Research (WHO/RHR); Johns Hopkins Bloomberg School of Public Health/Center for Communication Programs (CCP), Knowledge for Health Project. Family Planning: A Global Handbook for Providers. 2018 update. Baltimore and Geneva: CCP and WHO; 2018. https://www.fphandbook.org/. Accessed February 27, 2019.
- Kangatharan C, Labram S, Bhattacharya S. Interpregnancy interval following miscarriage and adverse pregnancy outcomes: systematic review and meta-analysis. Hum Reprod Update. 2017;23(2):221-231. https://doi.org/10.1093/humupd/dmw043
- International Federation of Gynecology and Obstetrics (FIGO); International Confederation of Midwives (ICM); International Council of Nurses (ICN); United States Agency for International Development (USAID); White Ribbon Alliance (WRA); Department for International Development (DFID); Bill & Melinda Gates Foundation. Post abortion family planning: A key component of post abortion care. Washington, DC: 2013. https://www.figo.org/sites/default/files/uploads/project-publications/PAC-FP-Joint-Statement-November2013-final_printquality.pdf. Accessed February 27, 2019.
- [impact]Huber D, Curtis C, Irani L, Pappa S, Arrington L. Postabortion care: 20 years of strong evidence on emergency treatment, family planning, and other programming components. Glob Health Sci Pract. 2016;4(3):481-494. https://doi.org/10.9745/GHSP-D-16-00052
- Hossain A, Maddow-Zimet I, Ingerick M, Bhuiyan HU, Vlassoff M, Singh S. Access to and quality of menstrual regulation and postabortion care in Bangladesh: evidence from a survey of health facilities, 2014. New York: Guttmacher Institute; 2017. https://www.guttmacher.org/sites/default/files/report_pdf/menstrualregulationpostabortion-care-bangladesh_0.pdf. Accessed February 27, 2019.
- [impact]Pestvenidze E, Berdzuli N, Lomia N, Gagua T, Umikashvili L, Stray-Pedersen B. Repeat induced abortions in Georgia, characteristics of women with multiple pregnancy terminations: secondary analysis of the Reproductive Health Survey 2010. Eur J Obstet Gynecol Reprod Biol. 2016;205:85-90. https://doi.org/10.1016/j.ejogrb.2016.08.020
- EngenderHealth. Post Abortion Care-Family Planning Annual Report for the Period October 1, 2016 – September 30, 2017. New York: EngenderHealth; 2017.
- Zaidi S, Yasmin H, Hassan L, Khakwani M, Sami S, Abbas T. Replacement of dilation and curettage/evacuation by manual vacuum aspiration and medical abortion, and the introduction of postabortion contraception in Pakistan. Int J Gynaecol Obstet. 2014;126(suppl 1):S40-S44. https://doi.org/10.1016/j.ijgo.2014.03.016 Postabortion Family Planning Postabortion Family Planning: A critical component of postabortion care Service Delivery HIP Proven Practice 2 April 2019
- Mutua MM, Achia TNO, Maina BW, Izugbara CO. A cross-sectional analysis of Kenyan postabortion care services using a nationally representative sample. Int J Gynaecol Obstet. 2017;138(3):276-282. https://doi.org/10.1002/ijgo.12239
- Rocca CH, Puri M, Harper CC, Blum M, Dulal B, Henderson JT. Postabortion contraception a decade after legalization of abortion in Nepal. Int J Gynaecol Obstet. 2014;126(2):170-174. https://doi.org/10.1016/j.ijgo.2014.02.020
- Borges AL, Monteiro RL, Hoga LA, Fujimori E, Chofakian CB, dos Santos OA. Post-abortion contraception: care and practices. Rev Lat Am Enfermagem. 2014;22(2):293-300. https://dx.doi.org/10.1590%2F0104-1169.3240.2415
- High Impact Practices in Family Planning (HIP). Family planning high impact practices list. Washington, DC: USAID; 2018. https://fphighimpactpractices.org/high-impact-practices-in-family-planning-list/. Accessed February 27, 2019.
- Sedgh G, Bearak J, Singh S, et al. Abortion incidence between 1990 and 2014: global, regional, and subregional levels and trends. Lancet. 2016; 388(10041):258-267. https://doi.org/10.1016/S0140-6736(16)30380-4
- Sedgh G, Singh S, Shah IH, Ahman E, Henshaw S, Bankole A. Induced abortion: incidence and trends worldwide from 1995 to 2008. Lancet. 2012;379(9816):625-632. https://doi.org/10.1016/S0140-6736(11)61786-8
- Singh S, Remez L, Sedgh G, Kwok L, Onda T. Abortion worldwide 2017: uneven progress and unequal access. New York: Guttmacher Institute; 2018. https://www.guttmacher.org/sites/default/files/report_pdf/abortionworldwide2017.pdf. Accessed February 27, 2019.
- Lule E, Singh S, Chowdhury SA. Fertility regulation behaviors and their costs: contraception and unintended pregnancies in Africa and Eastern Europe and Central Asia. Washington, DC: World Bank; 2007. http://siteresources.worldbank.org/HEALTHNUTRITIONANDPOPULATION/Resources/281627-1095698140167/FertilityRegulationsFinal.pdf. Accessed February 27, 2019.
- Jones RK, Singh S, Finer LB, Frohwirth LF. Repeat abortion in the United States. New York: Guttmacher Institute; 2006. Occasional Report 29. http://www.guttmacher.org/pubs/2006/11/21/or29.pdf. Accessed February 27, 2019.
- Peipert JF, MaddenT, Allsworth JE, Secura, GM. Preventing unintended pregnancies by providing no-cost contraception. Obstet Gynecol. 2012;120(6):1291-1297. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4000282/
- Kidder E, Sonneveldt E, Hardee K. Who receives PAC services? Evidence from 14 countries. Washington, DC: The Futures Group; 2004.
- Vlassoff M, Singh S, Onda T. The cost of postabortion care in developing countries: a comparative analysis of four studies. Health Policy Plan. 2016; 31(8):1020-1030. http://doi.org/10.1093/heapol/czw032
- Schreiber CA, Sober S, Ratcliffe S, Creinin MD. Ovulation resumption after medical abortion with mifepristone and misoprostol. Contraception. 2011;84(3):230-233. https://doi.org/10.1016/j.contraception.2011.01.013
- Mahmoud GA, Byomy SS. Fertility awareness and family planning use among post abortion women in Egypt. Life Sci J. 2013;10(1):143-150. https://www.dx.doi.org/10.7537/marslsj100113.21 April 2019 3
- David PH, Reichenbach L, Savelieva I, Vartapetova N, Potemkina R. Women’s reproductive health needs in Russia: what can we learn from an intervention to improve post-abortion care? Health Policy Plan. 2007;22(2):83-94. https://doi.org/10.1093/heapol/czm003
- Ganatra B, Gerdts C, Rossier C, et al. Global, regional, and subregional classification of abortions by safety, 2010-14: estimates from a Bayesian hierarchical model. Lancet. 2017;390(10110):2372-2381. https://doi.org/10.1016/S0140-6736(17)31794-4
- Say L, Chou D, Gemmill A, et al. Global causes of maternal death: a WHO systematic analysis. Lancet Glob Health. 2014;2(6):e323-33. http://dx.doi.org/10.1016/S2214-109X(14)70227-X
- [impact]Tripney J, Kwan I, Bird, KS. Postabortion family planning counseling and services for women in low income countries: a systematic review. Contraception. 2013;87(1):17-25. https://doi.org/10.1016/j.contraception.2012.07.014
- [impact]Centre de Formation et de Recherche en Sante de la Reproduction (CEFOREP). Introduction des soins obstetricaux d’urgence et de la planification familiale pour les patients presentant des complications liees a un avortement incomplete. Dakar: CEFOREP; 1998.
- [impact]Senlet P, Cagatay L, Ergin J, Mathis J. Bridging the gap: integrating family planning with abortion services in Turkey. Int Fam Plan Perspect. 2001;27(2):90-95. https://www.guttmacher.org/sites/default/files/article_files/2709001.pdf. Accessed March 15, 2019.
- [impact]Benson J, Andersen K, Brahmi D, et al. What contraception do women use after abortion? An analysis of 319,385 cases from eight countries. Glob Public Health. 2018;13(1):35-50. https://doi.org/10.1080/17441692.2016.1174280
- [impact]Banerjee SK, Gulati S, Andersen KL, Acre V, Warvadekar J, Navin D. Associations between abortion services and acceptance of postabortion contraception in six Indian states. Stud Fam Plann. 2015;46(4):387-403. https://doi.org/10.1111/j.1728-4465.2015.00039.x
- [impact]Chukwumalu K, Gallagher MC, Baunach S, Cannon A. Uptake of postabortion care services and acceptance of postabortion contraception in Puntland, Somalia. Reprod Health Matters. 2017;25(51):48-57. https://doi.org/10.1080/09688080.2017.1402670
- [impact]Pfitzer A, Hyjazi Y, Arnold B, et al. Inclusion of long-acting reversible contraceptives as an option for postabortion care clients in Guinea: results of an observational study. Glob Health Sci Pract. 2019;7(suppl 2). In press
- [impact]Johnson BR, Ndhlovu S, Farr SL, Chipato T. Reducing unplanned pregnancy and abortion in Zimbabwe through postabortion contraception. Stud Fam Plann. 2002;33(2):195-202. https://doi.org/10.1111/j.1728-4465.2002.00195.x
- [impact]Benson J, Huapaya V. Sustainability of postabortion care in Peru. New York: Population Council; 2002. 45 p. https://www.popline.org/node/235774. Accessed February 27, 2019.
- Ottolenghi E, Riveros P, Blanding S. Assessment of the Bolivia Postabortion Care Community Mobilization Program. ACQUIRE Project; 2008. http://www.acquireproject.org/archive/files/5.0_community_engagement_
marketing_and_communications/5.2_resources/5.2.2_studies/cPAC_report_revised_final.pdf. Accessed on March 18, 2019. 4 April 2019 - Undie CC, Obare F, RamaRao S. Replication of the Community Mobilization for Postabortion Care (COMMPAC) model in Naivasha District, Rift Valley Province, Kenya: evaluation report. The RESPOND Project Study Series: Contributions to Global Knowledge Report No. 9. New York: EngenderHealth; 2012. http://www.respond-project.org/pages/files/6_pubs/research-reports/Study9-COMMPAC-Final-Evaluation-December2012-Final-forweb.pdf. Accessed February 27, 2019.
- Wickstrom J, Russell N, Escandon I. Engaging communities as partners in postabortion care: a desk review of the Community Postabortion Care Project in Nakuru, Kenya. ACQUIRE Evaluation and Research Studies No. 11. New York: The ACQUIRE Project/Engender Health; 2008. http://www.acquireproject.org/archive/files/11.0_research_studies/er_study_11.pdf. Accessed February 27, 2019.
- Abdel-Tawab N, Huntington D, Hassan EO, Youssef H, Nawar L. Effects of husband involvement in postabortion patients’ recovery and use of contraception in Egypt. In: Huntington D, Piet-Pelon NJ, editors. Postabortion Care: Lessons from Operations Research. New York: Population Council; 1999. pp. 16-37.
- Kiggundu C. Decentralizing integrated postabortion care in Uganda: a pilot training and support initiative for improving the quality and availability of integrated RH service. Kampala, Uganda: Ministry of Health, PRIME, Ipas, and DISH; 1999.
- Population Council. Improving the counseling and medical care of post abortion patients in Egypt: final report. Cairo, Eygpt: Population Council; 1995. p. 215.
- Billings D, Victor A, Baird T, Taylor J, Ababio K, Ntow S. Midwives and comprehensive postabortion care in Ghana. In: Huntington D, Piet-Pelon N, eds. Postabortion Care: Lessons from Operations Research. New York: Population Council; 1999. pp. 141-158.
- Extending Service Delivery (ESD). A description of the private nurse midwives networks (clusters) in Kenya: a best practice model. Best Practices Series Report No. 2. Washington, DC: Pathfinder International, Extending Service Delivery Project; 2007.
- Basnet I, Clapham S, Shaka G, McCall M. Evolution of the postabortion care program in Nepal: the contribution of a national safe motherhood project. Int J Gynaecol Obstet. 2004;86(1):98-108. https://doi.org/10.1016/j.ijgo.2004.03.014
- Wanjiru M, Askew I, Munguti N, RamaRao S, Homan R. Assessing the feasibility, acceptability and cost of introducing postabortion care in health centres and dispensaries in rural Tanzania. Washington, DC: Population Council; 2007. http://pdf.usaid.gov/pdf_docs/PNADJ505.pdf. Accessed on February 27, 2019.
- Johnston HB, Gallo MF, Benson J. Reducing the costs to health systems of unsafe abortion: a comparison of four strategies. J Fam Plann Reprod Health Care. 2007;33(4):250–257. http://dx.doi.org/10.1783/147118907782101751
- Brambila C et al. Estimating costs of postabortion services at Dr. Aurelio Valdivieso General Hospital, Oaxaca, Mexico. In: Huntington D, Piet-Pelon N, ed. Postabortion Care: Lessons from Operations Research. New York: Population Council; 1999. pp. 108–124.
- Sultana F, Nahar Q, Marions L, Oliveras E. Effect of post-menstrual regulation family planning service quality on subsequent contraceptive use in Bangladesh. Int J Gynaecol Obstet. 2013;123(suppl 1):e38-e42. http://dx.doi.org/10.1016/j.ijgo.2013.07.007
April 2019 5 - Medina R, Vernon R, Mendoza I, Aguilar C. Expansion of postpartum/postabortion contraception in Honduras. New York: Population Council; 2001. http://pdf.usaid.gov/pdf_docs/Pnacm374.pdf. Accessed on February 27, 2019.
- McDougall J, Fetters T, Clark KA, Rathavy T. Determinants of contraceptive acceptance among Cambodian abortion patients. Stud Fam Plann. 2009;40(2): 123-32. http://dx.doi.org/10.1111/j.1728-4465.2009.00195.x
- Savelieva I, Pile JM, Sacci I, Loganathan R. Postabortion family planning operations research study in Perm, Russia. New York: Population Council; 2003. http://pdf.usaid.gov/pdf_docs/pnacu602.pdf. Accessed on February 27, 2019.
- Gessessew A. Abortion and unwanted pregnancy in Adigrat Zonal Hospital, Tigray, North Ethiopia. Afr J Reprod Health. 2010:14(3):183-188. http://www.bioline.org.br/pdf?rh10034. Accessed on March 15, 2019.
- Hakimi M, Hayati EN, Marlinawati VU, Winkvist A, Ellsberg MC. Silence for the sake of harmony: domestic violence and health in Central Java, Indonesia. Yogyakarta, Indonesia: Umea University; 2001. https://www.popline.org/node/571345. Accessed on February 27, 2019.
- Heise L, Ellsberg M, Gottemoelle M. Ending violence against women. Population Reports. Series L: Issues in World Health. Baltimore, MD: Johns Hopkins School of Public Health, Population Information Program; 1999. http://www.k4health.org/toolkits/info-publications/ending-violence-against-women. Accessed on February 27, 2019.
- Kaye DK, Mirembe FM, Bantebya G, Johansson A, Ekstrom AM. Domestic violence as risk factor for unwanted pregnancy and induced abortion in Mulago Hospital, Kampala, Uganda. Trop Med Int Health. 2006;11(1):90-101. https://doi.org/10.1111/j.1365-3156.2005.01531.x
- Keeling J, Birch L, Green P. Pregnancy counseling clinic: a questionnaire survey of intimate partner abuse. J Fam Plann Reprod Health Care. 2004;30(3):165-168. http://dx.doi.org/10.1783/1471189041261663
- Silverman JG, Gupta J, Decker MR, Kapur N, Raj A. Intimate partner violence and unwanted pregnancy, miscarriage, induced abortion, and stillbirth among a national sample of Bangladeshi women. BJOG. 2007;114(10):1246-1252. https://doi.org/10.1111/j.1471-0528.2007.01481.x
- World Health Organization (WHO). Responding to intimate partner violence and sexual violence against women: WHO clinical and policy guidelines. Geneva: WHO; 2013. https://www.who.int/reproductivehealth/publications/violence/9789241548595/en/. Accessed on February 27, 1029.
- Fikree FF, Mugore S, Forrester H. Strengthening postabortion family planning in Burkina Faso: pre-service and in-service training on postabortion care. Washington, DC: Pathfinder International, Evidence to Action for Strengthened Reproductive Health; 2014. https://www.e2aproject.org/wp-content/uploads/strengthening-pac-fpburkina.pdf. Accessed on February 27, 2019.
- Fikree FF, Mugore S, Forrester H. Strengthening postabortion family planning in Senegal: maintaining and enhancing postabortion care services. Washington, DC: Pathfinder International, Evidence to Action for Strengthened Reproductive Health; 2014. https://www.e2aproject.org/wp-content/uploads/strengthening-pacfp-senegal.pdf. Accessed on February 27, 2019. 6 April 2019
- EngenderHealth. Health system and patient cost for scaling up post abortion and post abortion care family planning services in Tanzania, 2018. New York: EngenderHealth; [2018].
- Evens E, Otieno-Masaba R, Eichleay M, et al. Post-abortion care services for youth and adult clients in Kenya: a comparison of services, client satisfaction and provider attitudes. J Biosoc Sci. 2014;46(1):1-15. https://doi.org/10.1017/S0021932013000230
- Alemayehu T, Biru D, Hendrickson C, Brahmi D, Fetters T. An evaluation of postabortion contraceptive uptake following a youth-friendly services intervention in Ethiopia. Chapel Hill, NC: Ipas; 2016. https://endabortionstigma.org/~/media/Files/PubsManual/PMDETHE16.ashxutm_source=resource&utm_medium=meta&utm_campaign=PMDETHE16. Accessed on February 27, 2019.
- Hainsworth G, Boyce C, Israel E. Assessment of youth-friendly postabortion care services: a global tool for assessing and improving postabortion care for youth. Watertown, MA: Pathfinder International; 2008. http://www2. pathfinder.org/site/DocServer/YFPAC_assessment_tool.pdf?docID=13121. Accessed on February 27, 2019.
- Interagency Working Group on Reproductive Health in Crisis (IAWG). Inter-Agency Field Manual on Reproductive Health in Humanitarian Settings. IAWG; 2018. http://iawg.net/iafm/. Accessed March 15, 2019.
- Vu A, Adam A, Wirtz A, et al. The prevalence of sexual violence among female refugees in complex humanitarian emergencies: a systematic review and meta-analysis. PLoS Curr. 2014;6:pii:ecurrents.dis.835f10778fd80ae031aac12d3b533ca7. https://doi.org/10.1371/currents.dis.835f10778fd80ae031aac12d3b533ca7
- Nielsen KK, Lusiola G, Kananma J, Bantamby J, Kikumbih N, Rasch V. Expanding comprehensive postabortion care to primary health facilities in Geita District, Tanzania. Afr J Reprod Health. 2009;13(2):129-38. http://www.bioline.org.br/pdf?rh09029. Accessed March 15, 2019.
- Rasch V, Massawe S, Yambesi F, Bergstrom S. Acceptance of contraceptives among women who had an unsafe abortion in Dar es Salaam. Trop Med Int Health. 2004;9(3):399-405. https://doi.org/10.1111/j.1365-3156.2004.01197.x
View the previous version of this HIP published in November 2012.
Citation suggérée
Pratiques à haut impact dans la Planification Familiale (PHIs) Postabortion family planning : a critical component of postabortion care (Planification familiale après avortement : une composante essentielle des soins après avortement). Washington, DC : USAID ; mars 2019. Accessible à : https://fphighimpactpractices.org/briefs/postabortion-family-planning/
Remerciements
Le présent résumé mémoire a été rédigé par Erin Mielke, Douglas Huber, Carolyn Curtis et Shawn Malarcher. Il a été mis à jour à partir d’un projet précédent rédigé par Julie Solo et Shawn Malarcher. Un examen critique et des commentaires utiles ont été fournis par Bethany Arnold, Michal Avni, Hashina Begum, Neelam Bhardwaj, Neeta Bhatnagar, Venkatraman Chandra-Mouli, Elaine Charurat, Arzum Ciloglu, Claudia Conlon, Sweta Das, Isha Datta, Rubee Dev, Erin Files Dumas, Christine Galavotti, Alison Gatto, Laura Ghiron, Kate Gilles, Roy Jacobstein, Antonella Francheska Lavelanet, Grace Lusiola, Sylvia Lynch, Cat McKaig, Alice Payne Merritt, Janet Meyers, Tembi Mugore, Poonam Muttreja, Jean Jose Nzau, Kim Ocheltree, Amelia Ngozi Odod, Japheth Ominde, Anne Pfitzer, May Post, Eric Ramirez, Laura Raney, Ruth Simmons, Sanghamitra Singh, Anand Sinha, Sara Stratton, Nandita Thatte, Caitlin Thistle et Erick Yegon.
Ce dossier PHI est approuvé par : Bill and Melinda Gates Foundation, CARE, Chemonics International, EngenderHealth, FHI 360, FP2020, International Planned Parenthood Federation, IntraHealth International, Jhpiego, John Snow, Inc., Johns Hopkins Center for Communication Programs, Palladium, Pathfinder International, Population Council, Population Reference Bureau, Promundo US et Public Health Institute.
L’Organisation mondiale de la Santé/Département Santé et recherche génésiques a contribué à l’élaboration du contenu technique des dossiers PHI, qui sont considérés comme des résumés de preuves et d’expériences de terrain. Il est prévu que ces notes soient utilisées en conjonction avec les outils et les directives de l’OMS en matière de planification familiale : http://www.who.int/topics/family_planning/en/.